
A vueltas con los registros: el valor de la comunicación de la sospecha de enfermedad profesional en la prevención de daños.
Existe una estrecha relación entre la salud de las personas y el medio laboral en que se desenvuelven: durante gran parte del día, las y los trabajadores están expuestos a una serie de riesgos relacionados con el puesto de trabajo, el tipo de ocupación y la actividad de la empresa en que desarrollan sus funciones. Estos riesgos tienen relación con la exposición a agentes (químicos, físicos o biológicos) y a determinadas condiciones laborales (tipos de contrato, turnos, y otros riesgos psicosociales). Así pues, la salud de la población en edad laboral está íntimamente ligada al trabajo, tanto en lo relativo a los riesgos laborales específicos (según actividad económica, ocupación, puesto de trabajo…), como a su prevención, y a las condiciones laborales y sociales, que trascienden el propio ámbito laboral. Se suman a ello aspectos como el sexo, los roles de género y la edad, que condicionan el tipo y grado de exposición, el carácter y magnitud de sus efectos sobre la salud, y la repercusión socio-laboral de dichos efectos.
Agencias internacionales señalan insistentemente la importancia de la carga de enfermedad debida al trabajo en la salud de la población mundial. La Agencia Europea, de Seguridad y Salud en el Trabajo –EU-OSHA- estima que cada año 120.000 personas desarrollan en Europa cáncer debido a cancerígenos presentes en el trabajo, y se producen por esta causa 80.000 muertes(1).Según la Encuesta de Población Activa -EPA- en España hubo en 2018 una población activa de 22.806.800 personas (12.206.500 hombres y 10.600.300 mujeres), con una tasa de paro del 15,3 (13,7 en hombres y 17,0 en mujeres). El 75,46% de la población ocupada desarrolló su actividad laboral en el Sector Servicios, sector que a su vez representa a casi ¾ partes de la actividad económica del país. Las mujeres se emplearon más en comercio, actividades sanitarias, actividades administrativas, hostelería y educación; los hombres, lo hicieron en industria manufacturera, comercio, construcción, actividades administrativas, transporte y almacenamiento y hostelería(2).
Para conocer el estado de salud de esta población contamos, entre otros indicadores, con aquellos que expresan la incidencia de enfermedades profesionales (EP). El texto Refundido de la Ley General de la Seguridad Social, recogido en el RDL 8/2015(3), define enfermedad profesional y la refiere a la aprobación posterior de un cuadro que incluya EP, agentes y actividades. El cuadro está recogido en el Anexo I del RD 1299/2006(4), que incorpora también un Anexo II con una relación de enfermedades susceptibles de pasar al primero. Toda la población trabajadora tiene cubierta esta contingencia (hasta el 01/01/2019 era voluntaria para el régimen de autónomos)(5). Las EP contenidas en el Anexo I son comunicadas por las mutuas en el sistema electrónico CEPROSS de la Seguridad Social, y aquellas patologías no traumáticas no incluidas en dicho anexo, pero derivadas del trabajo, son notificadas en PANOTRATSS, y consideradas como Accidente de Trabajo -AT-. Tras estudiar las posibles enfermedades profesionales comunicadas, las mutuas consideran las patologías como enfermedad común, EP, AT o accidente no laboral. En último término, es el INSS quien resuelve si una enfermedad es profesional o no, coincidiendo los criterios de ambas instancias en la gran mayoría de los casos.
En el año 2018 se registraron en CEPROSS 24.082 partes de EP en el todo el territorio nacional; el 47,3% de estas enfermedades conllevó baja laboral. El sector Servicios concentró el 54,3% de todos los partes. La industria manufacturera fue la sección de actividad que más comunicaciones de EP aportó (34,86%), y presentó el mayor índice de incidencia por cada 100.000 afiliados/as (389,84). Según la ocupación, las y los trabajadores cualificados de las industrias son los que aportaron más partes, seguidos de aquellos/as sin cualificación en servicios. El 70,4% de las EP del sector Servicios se produjo en mujeres, frente a un 2,6% observado en el sector Construcción y el 31,2% en Industria. Además existen diferencias de afectación por grupo de EP -según RD 1299/2006- entre hombres y mujeres. Actividad, ocupación y tareas condicionan la exposición a riesgos en el trabajo en hombres y mujeres, quedando también, por tanto, condicionadas las enfermedades que desarrollan unos y otras, según dicha exposición. Este mismo efecto se observa también entre diferentes CCAA, según su actividad económica predominante(2).
Sabemos que estas cifras obtenidas de los registros oficiales de la SS son sensiblemente menores que las esperadas, según lo observado en países de nuestro entorno con actividades económicas y tecnologías similares a las nuestras. Las causas de este infrarregistro son múltiples: muchas enfermedades relacionadas con el trabajo no llegan a la mutua bien porque se trata de una patología no incluida en el Anexo I; bien porque estando incluida en dicho Anexo no se conoce la exposición al riesgo o es difícil la asignación de la causalidad al ámbito laboral; o bien porque el afectado/a no ha querido acudir a la mutua para evitar conflictos con su empresa o incluso la pérdida del empleo. Todos estos casos no comunicados forman un pool que incluye: a) enfermedades del Anexo I cumpliendo criterios de exposición, y b) enfermedades no incluidas en dicho anexo pero que deberían ser consideradas para incorporarse en futuras modificaciones de la norma. Este último grupo está formado por patologías emergentes (derivadas de nuevos RRLL -nuevas tecnologías y procesos, nuevos materiales- o con etiología laboral recientemente reconocida -fruto del conocimiento epidemiológico y consenso social-, y sobre las que agencias internacionales ya han puesto su atención(6)), y otras viejas conocidas que no han conseguido incorporarse al listado.
Este defecto de nuestro sistema de información tiene que ver con su carácter compensatorio y no de salud pública -interesada, entre otras, en el cuidado y vigilancia de la salud laboral-. Perdida la información sobre estas enfermedades, es difícil realizar la vigilancia de la salud colectiva, el análisis epidemiológico sobre daños derivados del trabajo, y la prevención de éstos; finalmente acaban siendo tratadas como si fuesen de origen común y sus costes, que deberían ser asumidos por las Mutuas, recaen sobre el sistema sanitario público y sobre los propios pacientes.
“Con la finalidad de hacer aflorar enfermedades profesionales ocultas y evitar la infradeclaración de tales enfermedades” el Real Decreto 1299/2006, en su artículo 5, estableció la obligación por parte de las y los facultativos del Sistema Nacional de Salud –SNS- de comunicar las enfermedades del anexo I que podrían ser calificadas como profesionales y aquellas del anexo II cuyo origen profesional se sospeche. Dicho artículo señalaba que la comunicación se debería realizar a través del organismo competente de cada comunidad autónoma.
Nacieron así los sistemas de comunicación de sospecha de enfermedad profesional –SEP- radicados en las CCAA, y con vocación de confluencia futura en un sistema de información común en Salud Laboral -SISAL-, que esté integrado a su vez en la Red Estatal de Vigilancia en Salud Pública, en cuya definición y regulación se está trabajando en el seno del Consejo Interterritorial del Sistema Nacional de Salud-CISNS-. Valencia, Cataluña y Navarra se adelantaron con diferentes sistemas para comunicar SEP, iniciando un camino a seguir por el resto de CCAA(7).
El SNS constituiría la principal fuente de detección de patologías relacionadas con el trabajo, por ser quien suele asistir en primer término a las y los trabajadores enfermos. Los Especialistas en Medicina del Trabajo juegan también un papel protagonista, pues parten de una situación privilegiada de conocimiento de los riesgos a los que la población que atienden está expuesta.
Según lo consensuado por los miembros de la Ponencia de Salud Laboral del CISNS, un caso sospechoso de EP es aquel que en que existe una posible relación causal entre un cuadro clínico y la historia laboral del paciente. Se trata de que tras la comunicación, el organismo competente de cada Unidad Autonóma -Unidad de Salud Laboral-, estudie y catalogue los casos sospechosos en tres categorías posibles: Sospecha de enfermedad profesional, Sospecha de enfermedad relacionada con el trabajo (derivada del trabajo, de origen laboral), y “No existe evidencia de relación laboral”.
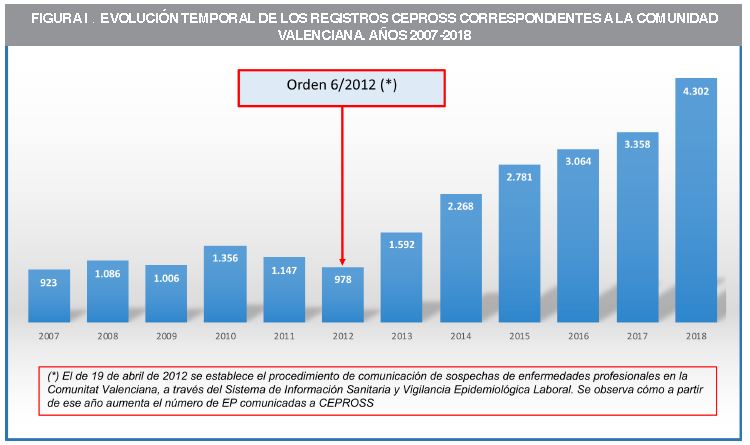 Fuente: CEPROSS. Meyss. Anuario estadísticas MEYSS 2018.
Fuente: CEPROSS. Meyss. Anuario estadísticas MEYSS 2018.
En el año 2014 nueve comunidades autónomas habían instaurado un sistema de comunicación, con diferentes modalidades: sistema de médicos centinelas, registro de cánceres profesionales, sistema único implantado en todos los centros de salud….(8). En 2017 eran ya diez, y en la actualidad al menos dos CCAA más están desarrollando sistemas que permitan la comunicación de SEP. Los resultados han sido positivos: los sistemas de comunicación de SEP mejoran el seguimiento de las EP, observándose no solo un aumento de la notificación de las sospechas, sino también un incremento en el registro CEPROSS, lo que conlleva mejores prestaciones para el trabajador/a y la incorporación de medidas preventivas frente a recaídas(9). A modo de ejemplo, la Figura 1 muestra este efecto en la Comunidad Valenciana.
Sin embargo aún queda mucho por recorrer: tres grandes escollos dificultan la comunicación plena, y dibujan a su vez tres oportunidades de mejora: i) no todas las CCAA disponen de sistemas ágiles y adecuados de notificación de SEP; ii) al no tratarse de un evento único causante del daño, la relación de enfermedad con trabajo no siempre es detectada ni por quien asiste ni por la persona afectada; iii) por último, existen enfermedades relacionadas con el trabajo aún no recogidas en el Anexo I. Es impostergable que las administraciones instauren, consoliden y/o mejoren los sistemas de registro y comunicación de SEP, que se forme/informe extensamente en salud laboral a profesionales del SNS, y que éstos comuniquen activamente las sospechas. La confluencia entre los sistemas de compensación de seguridad social y los de vigilancia y atención sanitaria es clave en la detección precoz de daños derivados del trabajo, y en la prevención de recaídas y nuevos casos(9). En conclusión, Administraciones y profesionales deberemos asumir nuestra responsabilidad en la mejora y consolidación de los registros de SEP, si queremos apostar por una población trabajadora sana en un medio laboral saludable.
María Fernanda González Gómez
Unidad Técnica de Salud Laboral.
Consejería de Sanidad. Comunidad de Madrid
Referencias
1. EU-OSHA. Bilbao: European Agency for Safety and Health at Work; 2019. Workers memorial day 2019: Taking control–removing dangerous substances from the workplace
2. Subdirección General de Estadística. Anuario de estadísticas del Ministerio de Empleo y Seguridad Social. Ministerio de Empleo y Seguridad Social. Ministerio de Empleo y Seguridad Social, 2019
3. Boletín Oficial del Estado. Real Decreto Legislativo 8/2015, de 30 de octubre, por el que se aprueba el texto refundido de la Ley General de la Seguridad Social. BOE núm. 261 (31 de octubre de 2015)
4. Boletín Oficial del Estado. Real Decreto 1299/2006, de 10 de noviembre, por el que se aprueba el cuadro de enfermedades profesionales en el sistema de Seguridad Social y se establecen criterios para su notificación y registro. BOE núm. 302 (19 de diciembre de 2006)
5. Boletín Oficial del Estado. Real Decreto-ley 28/2018, de 21 de enero para la revalorización de las pensiones públicas y otras medidas urgentes en materia social, laboral y de empleo. BOE núm. 314 (29 de diciembre de 2018)
6. Bakusic J et al. European Risk Observatory. Methodologies to identify work-related diseases: review of sentinel and alert approaches. European Risk Observatory. European Agency for Safety and Health at Work 2017
7. García Gómez, M et al. Características de los sistemas de comunicación de las sospechas de enfermedad profesional en las comunidades autónomas. Rev Esp Salud Pública 2017
8.García Gómez, M. La sospecha de enfermedad profesional. Programas de vigilancia epidemiológica laboral. Med Segur Trab 2014
9. García López, V. Para cuándo las enfermedades profesionales…decíamos hace 20 años. Arch Prev Riesgos Labor 2018.
